Что такое тонзиллэктомия?
Удаление небных миндалин – одна из самых распространенных операций в практике ЛОР-врача. Многие думают, что ее выполняют только детям, но это не так. Взрослым она тоже может понадобиться, если хронический тонзиллит перешел в тяжелую форму и сопровождается гнойными осложнениями, а увеличенные миндалины мешают глотать и даже дышать, вызывая синдром ночного апноэ – кратковременную остановку дыхания во сне.
Нёбные миндалины иногда воспаляются. Воспаление небных миндалин (гланд) обозначается термином тонзиллит. Он, в свою очередь, может быть острым и хроническим.
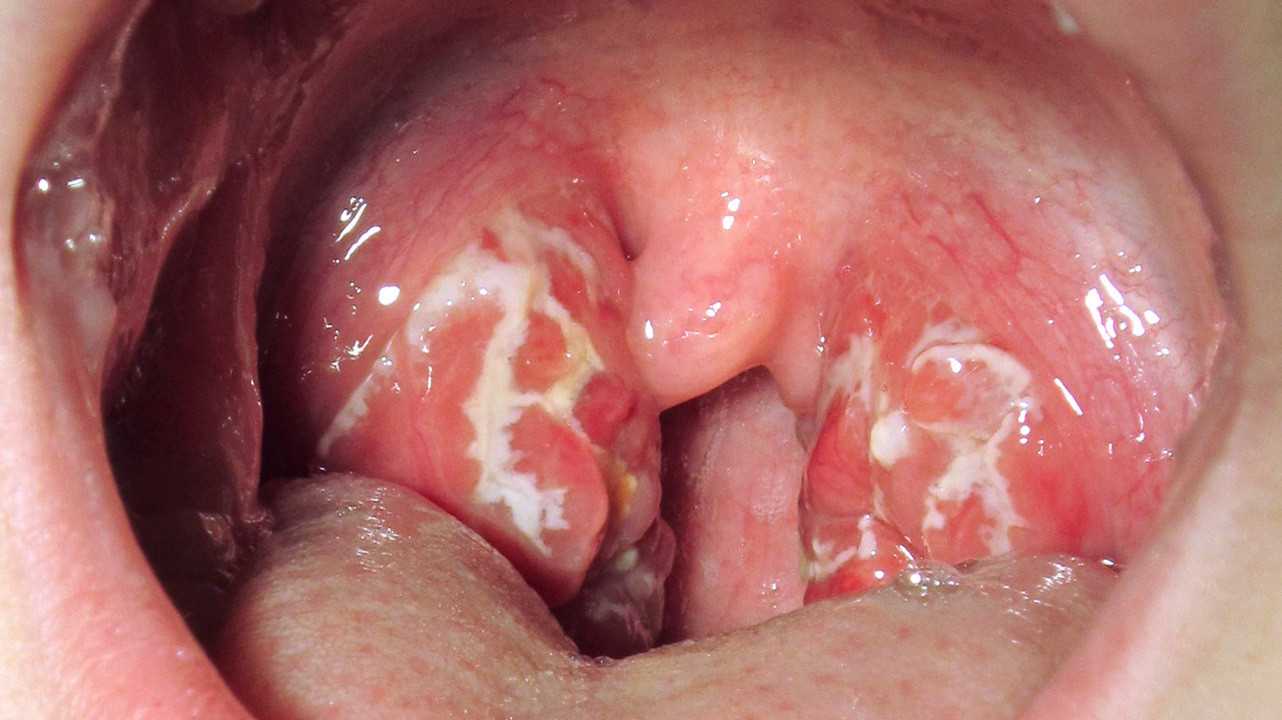 Воспаление небных миндалин. Фото: James Heilman, MD / (Creative Commons Attribution-Share Alike 3.0 Unported license)
Воспаление небных миндалин. Фото: James Heilman, MD / (Creative Commons Attribution-Share Alike 3.0 Unported license)
Острый тонзиллит называется ангиной.При хроническом тонзиллите воспалительный процесс тянется годами, с периодическими обострениями. Обострение обычно сопровождается повышением температуры, першением и болью в горле, в том числе при глотании.
Миндалины покрываются налетом, появляется неприятный запах изо рта, увеличиваются шейные лимфоузлы. Если обострения повторяются одно за другим, а консервативное лечение не помогает, приходится прибегать к хирургическому лечению – удалению гланд (тонзиллэктомии).
Что делать в послеоперационном периоде?
Период времени, требующийся для полного восстановления после операции как правило не больше 3 недель, однако в редких случаях может достигать 1 – 3 месяца. Продолжительность периода нетрудоспособности редко превышает 21 день, а применение современных хирургических технологий позволяет перевести оперированного пациента на амбулаторный режим долечивания уже на 1-2 сутки после операции. Вам нужно быть готовым в тому, что после операции в области послеоперационной раны на несколько дней будет установлен дренаж для активного удаления, отделяемого из раны в течение нескольких дней. В стационаре, а затем на амбулаторном этапе Вам будут выполняется перевязки для контроля заживления раны. Лечащий врач и медицинский персонал подробно расскажет, какого режима труда и отдыха следует придерживаться в ближайшем послеоперационном периоде. В редких случаях на несколько дней будут назначены антибактериальные препараты. Также может потребоваться контроль заживления раны с помощью ультразвукового исследования.
Преимущества методики
Когда состояние здоровья требует выведения урины искусственным способом, то можно поставить катетер через мочеиспускательный канал. Но это не всегда оправдано. Его можно использовать только 3 дня, затем начнутся осложнения. Появятся боли и дискомфорт, ложные позывы. Есть риск развития сужения уретры, придётся делать операцию.
Лучшим способом является троакарная эпицистостомия. Она имеет ряд положительных преимуществ:
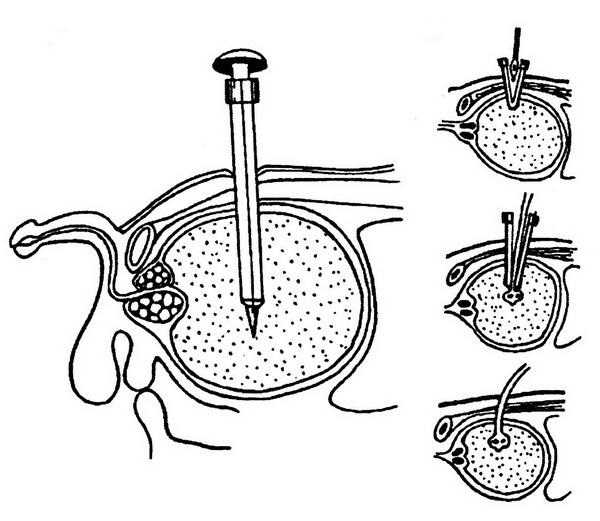
- конструкция устойчивая, катетер трудно выдернуть, случайно задев рукой;
- при эпицистостомии можно вести полноценную половую жизнь;
- проводить гигиенический уход за катетером при эпицистостомии легче;
- заменить этот катетер может самостоятельно сам пациент, процедура неопасна, не причиняет боли;
- катетер не ограничивает двигательную активность пациента, с ним можно заниматься спортом, ходить в бассейн;
- при восстановлении естественного мочеиспускания катетер удаляют, место прокола брюшной полости зарастает через несколько дней, не оставляя больших шрамов.
Эпицистостома представляет собой трубку, которая выходит из надлобковой части. Заканчивается она ёмкостью для сбора урины (мочеприёмником). Такие пластиковые резервуары бывают небольших размеров для дневного использования. Чтобы их легче было носить, они крепятся к ноге. Ночные мочеприёмники большего объёма, они укрепляются на кровать.
Меняют резервуары один раз в неделю врачи, медицинский персонал, обученные родственники или сам пациент. Если от мочеприёмника идёт неприятный запах или он загрязнён, его можно заменить раньше.
Троакарную эпицистостомию широко применяют в урологической практике, так как у неё много достоинств, она может обеспечить отведение урины мужчинам и женщинам.
Показания
Троакарная эпицистостомия представляет собой срочную операцию по введению катетера через брюшную стенку в мочевой пузырь. Часто катетер называют искусственным свищом. Он выполняет роль временного мочеиспускательного канала. Проводится процедура при длительном скоплении мочи.
Показаниями к троакарной эпицистостомии являются:
- отсутствие тонуса пузыря, спровоцированного хроническими задержками урины;
- формирование новообразований и камней, которые мешают отхождению мочи;
- острые состояния после травм, хирургических вмешательств;
- необходимость экстренного промывания или введения медицинских растворов;
- диагностические обследования;
- повреждение стенок пузыря в ходе медицинских манипуляций или травм;
- гинекологические операции;
- заращение (полное или частичное) участков уретры;
- перелом полового члена;
- гипертрофия простаты;
- инфекционные заболевания мочеполовой сферы, например, бактериальный простатит, гангрена мошонки.
Постановка катетера предусмотрена перед проведением некоторых хирургических вмешательств, на первом этапе которых нужно организовать отведение урины. Показана операция при патологиях неврологического и психопатического происхождения, когда больной не в состоянии себя контролировать. Некоторым больным для длительного или пожизненного отведения урины ставят эпицистостому, например, после перенесённого инсульта.
Часто задаваемые вопросы
Какие отеки должны стать поводом для обращения к врачу?
Записаться на прием к врачу рекомендуется при опухшей, растянутой или блестящей коже. Немедленно обратитесь в больницу, если появляется одышка, боль в груди и затруднение дыхания. Это могут быть признаки отека легких, который требует оперативного лечения.
Как отличить почечные отеки от сердечных?
При нарушении почечных функций наблюдается снижение суточной выработки мочи, заметны отеки век и одутловатость лица особенно по утрам. К концу дня симптоматика уменьшается или исчезает.
При сердечных нарушениях жидкость распространяется вверх от ступней и голеней. Клинические проявления не претерпевают изменений в зависимости от времени суток и питания. Сопутствующие симптомы – боли за грудиной, сердечные приступы и чувство нехватки воздуха.
Как отличить отеки при болезнях конечностей от почечных?
Отечность при патологиях крови и лимфы, при ревматизме и травмах неравномерная. С одной стороны тела она будет выражена более сильно. Процесс сопровождается покраснением кожного покрова, ухудшением самочувствия и повышением температуры тела.
Почечная отечность не характеризуется появлением местных признаков. В данном случае эффективны мочегонные препараты. При заболеваниях конечностей помочь могут только противовоспалительные и нормализующие процессы кровообращения средства.
Чем отличаются отеки при болезнях щитовидной железы от других?
Отечность, вызванная дисфункцией щитовидной железы, имеет ряд отличий. Главная из них – отсутствие ямки после надавливания на кожу. Это связано с тем, что в тканях скапливается слизь, а не вода.
При недостаточности гормона щитовидной железы также присоединяется сухость и желтушность кожного покрова. Лицо по внешнему виду напоминает маску. Начинают выпадать ресницы и брови, борода и усы. Наблюдается опухание боковой поверхности шеи. Прием мочегонных препаратов не дает результата.
Немного истории
Уретроскопия начала проводиться в 20 веке.
До появления уретроскопа уретру осматривали с помощью цистоскопа в процессе проведения цистоскопии. Цистоскоп, сконструированный Bozzini в 1804 году в Германии, имел в своей основе полую трубку, а в качестве источника света использовали свечу.
Затем Kelly и Johns Hopkins усовершенствовали цистоскоп, предложив использовать для наблюдения за мочевым пузырем открытый, воздушный цистоскоп. Этот прибор стал очень удобным для изучения мочевого пузыря, но совсем не подходил для исследования уретры.
В 1973 году Robertson сконструировал уретроскоп, который позволил проводить панорамный осмотр уретры.
По сравнению с цистоскопом, уретроскоп более мелкий по размеру, также отличается угол наблюдения (у уретроскопа — 0 градусов, у цистоскопа система линз находится под углом).
В настоящее время уретроскопия у мужчин усовершенствовалась и теперь проводится с помощью эндоскопической системы, позволяющей наблюдать малейшие изменения в уретре на экране монитора компьютера.
Виды уретроскопии
- сухая уретроскопия (с наполнением мочевыводящих путей кислородом) помогает оценивать состояние уретры в неизменном, нерастянутом виде;
- ирригационная уретроскопия (производится при помощи прозрачной жидкости, которая наполняет и растягивает мочевой пузырь).
Побочные эффекты и осложнения цистоскопии
Кровь в моче после цистоскопии может наблюдаться в течение 1-2 дней. Это норма. Кроме того, жжение в уретре и болезненность при мочеиспускании также могут ощущаться несколько дней. Со временем эти симптомы исчезнут самостоятельно.
Относительно часто пациенты могут жаловаться на развитие цистита после проведения цистоскопии. Однако занос инфекции во время процедуры и последующее за этим воспаление мочевого пузыря — не всегда вина врачей. Обычно это происходит вследствие недостаточной чистоты наружных половых органов пациента.
Прокол (перфорация) мочевого пузыря может произойти в результате действий неопытного доктора, например, при отборе гистологического материала врач не рассчитал длину иглы и случайно проколол стенку мочевого пузыря.
В этом случае наблюдаются сильные боли после цистоскопии, не проходящие в течение длительного времени, уменьшение количества выделяемой мочи, примесь крови в ней, повышение температуры тела, озноб. В такой ситуации больному требуется срочная хирургическая помощь.
Если же у пациента нет никаких негативных симптомов после цистоскопии, то он в самые кратчайшие сроки возвращается к привычному для себя ритму жизни.
Одним из самых серьезных осложнений цистоскопии считается повреждение мочеиспускательного канала, в результате которого формируется ложный ход. В этом случае пациенту устанавливается цистостома – система для отведения мочи помимо уретры. Через прокол брюшной стенки в надлобковой области в мочевой пузырь вводится тонкая трубочка (катетер), по которой моча отходит в прикрепленную емкость. После проведенного квалифицированного лечения процесс нормального мочеиспускания восстанавливается, и цистостома удаляется.
Какие диагнозы ставят на основании обследования?
Некоторые примеры часто встречающихся заболеваний сопровождающиеся пиелоэктазией:
- Гидронефроз, вызванный препятствием (обструкцией) в области лоханочно-мочеточникового перехода. Проявляется резким расширением лоханки без расширения мочеточника.
- Пузырно-мочеточниковый рефлюкс — обратный поток мочи из мочевого пузыря в почку. Проявляется значительными изменениями размеров лоханки при ультразвуковых исследованиях и даже в процессе одного исследования.
- Мегауретер – резкое расширение мочеточника может сопровождать пиелоэктазию. Причины: пузырно-мочеточниковый рефлюкс большой степени, сужение мочеточника в нижнем отделе, высокое давление в мочевом пузыре и др.
- Клапаны задней уретры у мальчиков. При УЗИ выявляется двухсторонняя пиелоэктазия, расширение мочеточников.
- Эктопия мочеточника – Впадение мочеточника не в мочевой пузырь, а в уретру у мальчиков или влагалище у девочек. Часто бывает при удвоениях почки и сопровождается пиелоэктазией верхнего сегмента удвоенной почки
- Уретероцеле – мочеточник при впадении в мочевой пузырь раздут в виде пузырька, а выходное отверстие его сужено. При УЗИ видна дополнительная полость в просвете мочевого пузыря и нередко пиелоэктазия с той же стороны.
3.Симптоматика, диагностика
Согласно публикациям в специальной периодике, в 90-95% случаев у пациенток с хроническим и часто рецидивирующим циститом обнаруживается эктопия уретры. Причинно-следственная связь здесь налицо: чаще всего эктопия сопровождается укорочением дистального отрезка уретры, что дополнительно облегчает занос и восходящее распространение любой влагалищной инфекции, будь то хламидии, всевозможные кокки, микоплазма, кишечная палочка, гарднерелла, а также классические ЗППП (заболевания, передающиеся половым путем: гонорея, сифилис, кандидоз, трихомониаз, различные вирусные инфекции, включая ВИЧ, и пр.). Кроме того, зачастую встречается и обратное, нисходящее инфицирование: из мочевого пузыря, зараженного лимфогенным или гематогенным путем от других очагов хронической инфекции (носоглотка, кариозные зубы и т.п.), патогенный возбудитель с частицами мочи легко попадает во влагалище, активно размножаясь в благоприятной для него среде и вызывая кольпиты, смешанные вульвовагиниты и прочие варианты воспалительных процессов.
Цистит в таких случаях проявляется типичной симптоматикой урогенитального воспаления: учащением и болезненностью мочеиспускания, резями и тянущими болями в нижней части живота (зачастую с иррадиацией в другие области), «подтеканием» мочи, ложными позывами, общим недомоганием, иногда повышением температуры. Специфической же особенностью циститов, обусловленных влагалищной дистопией наружного выхода уретры, является прямая зависимость обострений от половых актов и, вообще, от половой жизни: чем выше сексуальная активность женщины, чем больше у нее партнеров и чем интенсивней практикуемые техники сексуального контакта, тем выше вероятность травмирования, раздражения и заноса все новых патогенных культур – что немедленно вызывает упомянутые обострения.
Диагностика требует самого тщательного изучения жалоб, анамнеза, динамики и ситуационных закономерностей в чередовании обострений и ремиссий. Кроме того, для локализации выходного отверстия уретры гинеколог обязательно применяет специальный пальцевой прием О’Доннела-Хиршхорна. По показаниям, – в целях уточняющей и дифференциальной диагностики, для выявления очагов вторичного инфицирования в смежных органах и т.д., – назначают лабораторные анализы (бактериологические, вирусологические, иммунологические) и инструментальные методы исследования (эндоскопические, ультразвуковые, томографические, рентгенографические, – в зависимости от конкретной клинической ситуации).
Виды операций по удалению миндалин
Классический
Хирург устанавливает роторасширитель и отделяет ткань миндалин вместе с капсулой от окружающих тканей «тупым» путем при помощи распатора. Кровотечение останавливают, сосуды прижигают электрокоагулятором или лазером. Весь процесс занимает от 15 до 40 минут.
Электрокоагуляция
Вместо скальпеля используют электрод с высокочастотным током. Сосуды «завариваются», поэтому кровопотеря минимальная. Восстановление может занять больше времени — из-за сопутствующих травм окружающих тканей.
 Удаленные миндалины. Maxillofacial Plastic and Reconstructive Surgery / Open-i (Attribution 4.0 International)
Удаленные миндалины. Maxillofacial Plastic and Reconstructive Surgery / Open-i (Attribution 4.0 International)
Криодеструкция
Миндалины замораживают жидким азотом. В результате они становятся бледными, плоскими и затвердевают, а через день отмирают и постепенно отторгаются. Метод рекомендуется пациентам с повышенным риском кровотечений (при тромбоцитопенической пурпуре, гемофилии и др.), тяжелой сердечной недостаточности и эндокринной патологии.
Важно! Криохирургический метод применяется в виде серии процедур длительностью до 1,5 месяцев. За это время возможен рецидив заболевания, если не вся ткань миндалины была разрушена
К криохирургии прибегают, когда классическое хирургическое вмешательство невозможно.
Ультразвуковая деструкция
Высокочастотные звуковые колебания разогревают ткани, чтобы не было кровотечения. В отличии от воздействия жидким азотом или электричеством, окружающие ткани почти не повреждаются. Ультразвуковой метод – один из самых малотравматичных.
Радиоволновая деструкция
Внутри гланд устанавливают зонд, который генерирует радиоволны. Они выпаривают отсюда воду и вызывают рубцевание. Абляцию можно повторять несколько раз. Наркоз тут не нужен – только местная анестезия или легкая седация. Восстановление проходит быстро, но радикальное удаление миндалин практически невозможно . Поэтому радиоволновую терапию используют при их гипертрофии, но не при хроническом тонзиллите, когда требуется радикальное вмешательство .
Холодноплазменная деструкция
Относительно новый метод удаления небных миндалин. Основан он на свойстве холодной плазмы (радиочастотной энергии, преобразованной в ионную диссоциацию) разъединять молекулярные связи в тканях без выделения тепловой энергии. Плазма называется холодной, потому что вызывает минимальный нагрев тканей, а значит, боль после операции будет незначительной , восстановление – легким и быстрым. Метод малотравматичен и может применяться для частичного или полного удаления гланд.
Удаление лазером
Лазерная тонзиллэктомия может быть полной или частичной (с подрезанием верхних слоев гланд). Применяют разные виды лазера – углеродный, инфракрасный и др. Удаляются только патологические ткани, а здоровые не затрагиваются. Среди других преимуществ – одномоментное отделение миндалины от подлежащих тканей с коагуляцией сосудов, что снижает риск кровотечения и инфицирования.
Почему не помогает консервативное лечение?
Из-за иммунодефицита (врожденного или приобретенного) или сопутствующих заболеваний, которые способствуют затяжным воспалительным процессам (сахарный диабет, хроническая инфекция) консервативное лечение тонзиллита может быть неэффективным.
Важно! В миндалинах может поселиться бета-гемолитический стрептококк группы А, который вызывает ревматическое поражение сердца, суставов и почек. Удаление гланд позволяет избежать этих осложнений
К другим факторам, затрудняющим консервативное лечение, относятся курение и злоупотребление алкоголем. У педагогов, певцов и актеров фактором риска служит необходимость долго, громко и много говорить.
Преимущества и недостатки цистостомы
К достоинствам цистомы относят следующие показатели:
- установка трубки через брюшную полость не наносит травм шейки мочевого пузыря, мочеиспускательному каналу, в отличие от классического катетера;
- после удаления цистостомы надрез достаточно быстро заживает, главное в этот период соблюдать рекомендации врача и проводить правильную обработку;
- при забивании трубки, мочу всегда можно вывести через мочеиспускательный канал;
- заменить цистостому можно самостоятельно, в домашних условиях, правда делать этого не рекомендуется, лучше за помощью обратиться к специалистам клиники «Ваше Здоровье», которые проведут процедуру максимально безопасно, без развития негативных последствий;
- катетер имеет короткие сроки действия, а цистостома может устанавливаться на длительный срок, без необходимости регулярного удаления и повторного введения.
Цистостома позволяет вести нормальную половую жизнь, за ней достаточно просто ухаживать. Сама конструкция отличается высокими показателями надёжности.
Несмотря на большое количество преимуществ у цистостомии есть ряд недостатков:
- процедура не рекомендована тучным пациентам, так как уход за устройством в этом случае может быть серьёзно осложнён;
- трубка может стать причиной появления спазмов мочевого пузыря;
- в области установки мочевыводящего элемента может подтекать моча, вызывая раздражение и повышая риск развития воспаления;
- через определённое время трубку необходимо менять на чистую.
В некоторых случаях после удаления цистостомы нужно проводить лечение свища. При установке трубки организм может отторгать инородное тело, Также есть риск самопроизвольного выхода устройства из отверстия.
Симптомы рака мочеточника
На ранних этапах болезни возможны позывы к частым мочеиспусканиям и ночное мочеиспускание, уплотнение тканей в области наружных половых органов, отек и зуд. В отдельных случаях возможно недержание мочи, боль при мочеиспускании и во время полового акта. Также возможны выделения из уретры и рецидивирующие инфекции мочевыделительных путей.
Когда растущая опухоль перекрывает просвет мочеточника, нарушается отток мочи. Моча скапливается в почечной лоханке, и та раздувается – начинается гидронефроз. Из-за переполнения лоханки мочой почка перестает мочу вырабатывать. Все процессы протекают безболезненно до тех пор, пока к ним не присоединяется воспаление – пиелонефрит. Это состояние сопровождается температурой, болевым синдромом, помутнением мочи и болью в пояснице. Кроме того, на ногах появляются отеки и боль в суставах. Больной худеет, жалуется на слабость и упадок сил. Возможно чувство тяжесть в животе и сухость во рту.
Когда опухоль прорастает через стенку мочеточника, ее можно прощупать через брюшную стенку. В анализах мочи на этой стадии обнаруживают эритроциты, в моче возможны примеси крови, а сама она приобретает красноватый оттенок. На этапе метастазирования у больного снижается вес и развивается системное истощение.
При обнаружении у себя признаков рака мочеточника обратитесь к врачу.
Постановка диагноза
Во время планового ультразвукового обследования беременной женщины врач может выявить пиелоэктазию почки плода. Этому заболеванию больше подвержены мальчики. Кроме того, статистика утверждает, что причиной чаще всего бывает расширение лоханки. В некоторых случаях подобные заболевания возникают в то время, когда слишком быстро растут внутренние органы ребенка. По большей части, пиелоэктазия у детей врожденная. Взрослого человека такая болезнь поражает как следствие попадания камня в мочеточник, который при этом перекрывается. Соответственно, при любом варианте развития и протекания мочекаменной болезни у пациента показано проведение ультразвукового исследования пораженных органов.
Такое обследование дает возможность точной диагностики, позволяет определять, насколько статичны размеры лоханки до и после акта мочеиспускания. При этом осуществляется контроль за ходом вероятного изменения размеров органов на протяжении всего года. В определенных случаях врач назначает проведение таких исследований как урография и цистография. Они необходимы, поскольку течение пиелоктазии все время очень меняется. Соответственно, способы постановки диагноза нужно совершенствовать. В случае, когда пиелоэктазия развивается и в правой, и в левой почках, заболевание протекает тяжело, неизбежны частые рецидивы, при чем и в том случае, когда наступает полное излечение.
Основные операции
В число самых распространенных операций на мочеполовой системе входят:
- нефротомия – рассечение почки для извлечения камней;
- нефроэктомия – удаление почки;
- уретротомия – рассечение стриктуры (сужения) уретры (мочеиспускательного канала);
- уретростомия – формирование уретростомы (отверстия для выведения мочи);
- цистопексия – фиксация мочевого пузыря в правильном положении;
- цистотомия – удаление камней из мочевого пузыря.
Уретростомия котам и собакам
Уретростомия кота рекомендована при прекращении оттока мочи из-за закупорки уретры и невозможности катетеризации. Подобная ситуация может наблюдаться при травмах, опухолях и спазмах вследствие дисфункции нервной системы. Но основная причина операции – камни в почках или в мочевом пузыре у кота или кобеля.
У кошек и сук необходимость в подобной операции возникает крайне редко, так как у них мочеиспускательный канал короткий и широкий (у котов он длинный, узкий и извилистый). В результате уролиты у кошек беспрепятственно выходят наружу.
Во время операции коту удаляют пенис и семенники. Затем формируют новое отверстие для вывода мочи между анусом и мошонкой, к которому подшивают оставшуюся широкую часть уретры, что обеспечивает свободный выход камней. Длительность манипуляций – 30-50 минут.
После уретростомии питомец нуждается в постоянном присмотре, так как может сорвать швы. Ему обязательно надевают памперсы и защитный воротник.
Следует учесть, что уретростомия у собак, как и у котов, не лечит мочекаменную болезнь, а только восстанавливает беспрепятственную эвакуацию мочи. Поэтому понадобится дальнейшая терапия.
Цистотомия котам и собакам
Основным показанием к цистотомии является мочекаменная болезнь. Хирургическое вмешательство рекомендовано, если невозможно удалить камни консервативными способами.
Цистотомия у собак и у кошек проводится тремя способами: трансуретральным, эндоскопическим и открытым.
При трансуретральном способе через уретру вводят специальный аппарат (цистоскоп), размельчающий камни.
При эндоскопическом методе в брюшной полости и мочевом пузыре делают несколько проколов, после чего удаляют уролиты при помощи эндоскопа.
При открытом способе врач рассекает брюшную полость и мочевой пузырь, удаляет камни. Затем он промывает мочевой пузырь физраствором, чтобы вымыть песок, и накладывает швы.
Не стоит отказываться от хирургического лечения. Довольно часто операция коту при мочекаменной болезни оказывается единственным способом спасти жизнь питомцу. Отсутствие мочеиспускания на протяжении 2-3 суток вызывает острую почечную недостаточность. В результате почки перестают выполнять свои функции, в кровь поступают токсические вещества из мочи, которые отравляют организм. Также возможен разрыв мочевого пузыря, что обычно приводит к смерти.
В ветеринарной клинике «Толстый Лори» все операции проводятся под общей анестезией. Во время хирургических манипуляций строго соблюдаются правила асептики и антисептики, что сводит к минимуму риск осложнений. Мы сделаем все возможное, чтобы спасти жизнь вашему любимцу.
Осложнения и профилактика
Самое частое осложнение – это развитие гидронефроза, при котором жидкость скапливается в лоханках почек. Второе по частоте – это выпадение уретероцеле. Повышается вероятность инфицирования, а также ущемления. Может развиться пиелонефрит. Уретероцеле повышает вероятность развития . Длительное течение болезни может привести к хронической почечной недостаточности.
Профилактика заключается, во-первых, в своевременном и полном лечении инфекционных и воспалительных заболеваний всех органов мочеполовой системы. Антибиотикотерапия обязательно должна проводиться под контролем врача до тех пор, пока в анализах не перестанет выделяться возбудитель.






























